水虫とは
白癬菌と呼ばれる真菌が足に感染した状況を足白癬(通称:水虫)と言います。
足白癬(あしはくせん)は、感染症の一種で、白癬菌(はくせんきん)が足の指や足の裏など皮膚の角質やその下の皮下組織を侵食することで、痒みや炎症などが起きます。
英語圏ではAthlete’s foot(運動選手の足)、中華圏では香港脚と言います。
足白癬には2種類あり、足の裏の角質が肥厚して硬くなる角化型白癬(かくかがたはくせん)と、水疱や皮膚剥離(薄く皮が剥ける)が発生し、発赤や痛痒感などを伴う汗疱状白癬(かんぽうじょうはくせん)が存在します。
原因
①Trichophyton rubrum、②Trichophyton mentagrophytes が、一般的な白癬菌感染症の原因菌。
③Trichophyton tonsurans トリコフィトン・トンズランスは、10代の柔道・レスリング選手を中心に流行している原因菌。試合や練習で皮膚が接触することにより感染が広まっている。
④Microsporum canisは、猫に寄生しているため、小児・猫飼育者による感染報告が多い。
⑤Microsporum gypseumは、土壌に寄生しているため、土いじりを好む小児に感染しやすい。
⑥Trichophyton verrucosumは、牛に寄生しているため、酪農業を営む人に感染しやすい。
白癬(はくせん)とは、皮膚糸状菌によって生じる皮膚感染症の一つである。原因菌は主にトリコフィトン属(英語版)(白癬菌属)に属する種いわゆる白癬菌と呼ばれる一群の真菌によって生じる。
症状
足白癬(水虫):足底・足の指の間に生じる白癬菌感染症。
①Trichophyton rubrumが最も原因菌として多い。①Trichophyton rubrumの場合は、角化型の白癬で痒みが少なく、高齢者に多い特徴がある。
次に②Trichophyton mentagrophytesが多く、②Trichophyton mentagrophytesの場合は、小水疱を主とする病変で小水疱型白癬とも呼ばれる。この場合、痒みが強く比較的若年者に多いという違いがある。
また水疱型白癬とよく似た症状で痒みの伴わない掌蹠膿疱症があるが、こちらは無菌性で白癬とは関係がない。
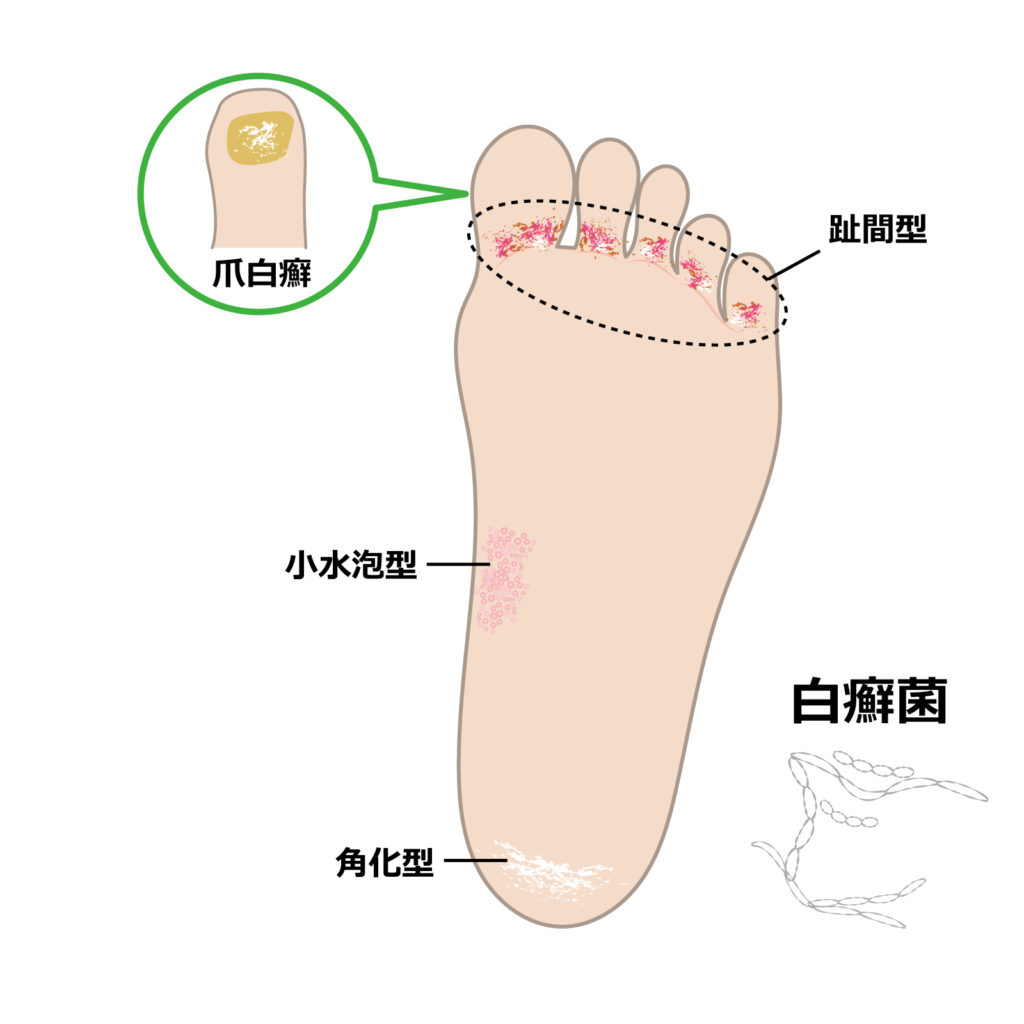
足水虫は、次の3つのタイプに分けられ、それぞれ症状も異なります。
(1)趾間びらん型
足の指、特に第4-第5趾間(薬指と小指の間)にできやすく、むずがゆい感じを伴う最も多いタイプ。趾間に鱗屑(かさかさ)を生じ、やがて白くふやけ、皮がはがれるとびらん面となり湿潤します。このタイプはしばしば夏に細菌の二次感染をきたし、痛みを伴う場合もあります。
(2)小水疱型
初夏~梅雨時に症状が出現したり増悪することが多く、秋口~冬には改善する傾向があるのがこのタイプ。足の裏やふちに小さな水疱ができ、非常にかゆくなります。
(3)角質増殖型
足の裏全体、特にかかとの皮膚がかたく、分厚くなり、皮がむけてくるタイプ。1年中を通してあまり変化しませんが、冬になると角質の乾燥が増強し、亀裂(ひび、あかぎれ)を生じ、痛みを伴う場合もあります。かゆみはあまりありません。このタイプは水虫の慢性型ともいえ、爪水虫を合併している例もまれではありません。このタイプの水虫は塗り薬の効果があまりないため、飲み薬の併用が必要です。
---------------------------------------
体部白癬(たむし):被髪頭部・手・足・股以外に生じる白癬菌感染症。
①Trichophyton rubrumが最も原因菌として多い。次に②Trichophyton mentagrophytesが多い。
股部白癬(いんきん):股に生じる白癬菌感染症。
①Trichophyton rubrumが最も原因菌として多い。次に②Trichophyton mentagrophytesが多い。頑固な白癬菌という意味で「頑癬」とも呼ばれる。
爪白癬(爪水虫):手の爪・足の爪を侵す白癬菌感染症。
一般的に「爪水虫」と呼ばれる。ほとんどが①Trichophyton rubrumが原因であり、②Trichophyton mentagrophytesによるものは少ない。
頭部白癬(しらくも)・ケルズス禿瘡
頭部に生じる白癬菌感染症。毛嚢を破壊し難治性の脱毛症を生じるものはケルズス禿瘡と呼ばれる。④Microsporum canisもしくは⑥Trichophyton verrucosumが原因の比率が高いため、猫飼育者・酪農家は注意が必要。そのほか、①Trichophyton rubrum、②Trichophyton mentagrophytes、③Trichophyton tonsuransがある。
感染
白癬菌はケラチンという蛋白を栄養源に生きているカビですので、ケラチンが多く存在する場所であればどこにでも感染します。ケラチンが多く存在する場所は皮膚の表面を覆う角層(垢となって落ちる場所)ですので、白癬は皮膚の表面に病変を作ります。粘膜にはケラチンがあまりありませんので、口の中が白癬になることはありません。また角層が変化したものが、毛や爪ですので、毛や爪に白癬菌が感染することもあります。
白癬菌は角質内部へ侵食し定住し、この領域では白血球による駆逐も不可能で、また皮膚の新陳代謝以上のスピードで侵食するため、自然治癒は出来ません。白癬菌自体は、自然界に多く存在する真菌(カビ)です。至近に対策を行っていない感染者がいれば、感染する機会は多くなるが、感染しやすさはあくまでも、湿度や足の環境に大きく影響されます。
実は水虫は、非常に身近な感染症のひとつで、5人に1人が感染しているという報告もあります。また、年齢が上がるに従って感染者数が増加する傾向にあります。水虫と聞くと、一般的には“おじさんの病気”と思われがちですが、女性の感染者も意外と多く、パンプスやブーツを長時間履くことから最近では若い女性の間にも感染者が増えており、現在では男女間の感染率に差はないと言われています。
温泉場や銭湯、あるいは足白癬患者がいる家庭の足拭きマットには、ほぼ100%白癬菌が存在します。入浴後にそのようなマットを利用すると、白癬菌が足に付着します。そのまま素足でいれば、足が乾燥し、足に付着した白癬菌は剥がれ落ちますが、白癬菌を付着したまま、靴下・靴を履き続けると、長時間白癬菌が足に付着して足白癬になってしまいます。そして足白癬になった人が、今度は家庭内の足白癬の感染源になり、家庭内の畳、床、スリッパなどに白癬菌をばらまくことになります。そうすると同居している足白癬でない人もやがて足白癬になってしまう可能性がでてきます。
予防
予防は、水虫既感染者との特に足周りの直接・間接接触を避け、感染しうる機会を減らし、足を清潔に保ち長時間高湿度にならないようにすることです。靴下をよく取り替え、通気性の良い靴にするなども、足の湿度を下げることに効果があります。五本指靴下があるので、それを履くことも予防に繋がると言われています。
靴のもたらす温度と湿気が、白癬菌を増殖させていることは確実であり、草履・雪駄のような、足の温度と湿気を下げるものを履くと、予防効果があります。
足を清潔に保つことは、白癬菌が定住している垢が長時間付着することを防ぐことになります。既感染者が足拭きマットの共用を避ける、足を清潔に保ち垢の落下を防ぐなど、他者と接触させないようにするとともに、しっかりとした治療を行うことが、他者への感染を防止します。
また、菌は皮膚に付着してから約24時間程度で感染するので、毎日足を指の間までしっかり洗ったり、菌が蒸れた環境で増殖することから、なるべく長時間靴を履き続けないことも重要です。
白癬菌が皮膚内に侵入し、感染が成立するまで最低24時間かかりますが、しかし足の皮膚に傷口などがある場合は、12時間で感染するというデータがあります。このことから白癬菌が皮膚表面に付着しても24時間以内に足をきれいに洗えば、感染を防ぐことができます。しかしゴシゴシ洗いをして皮膚に傷がつくと、かえって足白癬になりやすくなります。同居人に足白癬の人がいる場合は、常に菌にさらされているので、ゴシゴシ洗いは禁物です。石鹸をよく泡立て、なでるように洗ってください。軽石などでかかとなどをゴシゴシすることも角質を傷付け白癬菌が感染するリスクを高くしてしまうので、要注意です。
診断
白癬菌は皮膚の表面に存在する角層や毛、爪に寄生するので、白癬菌が寄生している部位をメスやハサミでとって、顕微鏡で観察します。この時苛性カリ(KOH)を検査材料にたらし、カバーグラスで覆ってから顕微鏡で観察すると、角層や爪などが溶けて白癬菌が見えやすくなります。そのためこの検査法をKOH直接鏡検と言います。この直接鏡検によって白癬菌が見つかれば白癬で、見つからなければ白癬ではありません。検査時間は速ければ10分内外で終了します。この検査は比較的簡単にできるのですが、病変のどこから検査材料を採取すれば良いか、どれが白癬菌でどれがそうでないかを判断できる能力が必要です。信頼できる皮膚科専門医で直接鏡検検査を受けて、診断を確かめて下さい。
この方法で菌が検出できない場合は白癬でない場合もあり、必要に応じて真菌培養が用いられます。
治療
病院では顕微鏡で菌が確認できない場合、ステロイド外用薬を使い、足白癬ではない皮膚炎の場合は治り、足白癬では菌が増えているので、1-2週間後に顕微鏡での再検査。真菌が確認されれば以下のようになる。
「疱型足」や「趾間型」では抗真菌薬の軟膏が使われる。糜爛がある場合には、これがなくなるまで酸化亜鉛の軟膏と内服の抗真菌薬を併用し、なくなったら抗真菌薬の液剤に切り替える。細菌感染症がある場合、内服の抗菌薬と痛みがあれば内服の抗真菌薬を使用。外用の抗真菌薬は、足底全体に塗り1か月続ける。
「角質増殖型」では1-2か月、内服の抗真菌薬を用いる。
処方薬
日本では1986年より、1日1回の塗布で済む外用の抗真菌薬が登場した。当初抗菌スペクトル(殺菌対象)を拡大し、次に使いやすい1日1度となり、その後は皮膚に残りやすい成分の開発へと移った。外用薬を使ったことによる症状の緩和によって中止すると、角質内に真菌が生存したままとなり再発する。
外用抗真菌薬(1日1回使用のタイプ。カッコ内は商品名)
アモロルフィン (ペキロン)
テルビナフィン (ラミシール)
ブテナフィン (ボレー、メンタックス)
ラノコナゾール (アスタット)
リラナフタート (ゼフナート)
ルリコナゾール (ルリコン)
※2012年のシステマティックレビューで、外用薬の抗真菌薬でいずれかが優越しているということはなく、調査に含まれた薬剤はケトコナゾール、テルビナフィン、ブテナフィン、ビホナゾール、 クロトリマゾール、ミコナゾール、エコナゾール、オキシコナゾール、セルタコナゾール、チオコナゾール、ナフチフィン、シクロピロックス。
市販薬
以下では、薬局・ドラッグストアで購入可能で足白癬(水虫)を効能として認可されている一般用医薬品の一部をご紹介致します。
<抗真菌薬(1日1回使用のタイプ)>
ブテナフィン (ブテナロック、久光製薬)
テルビナフィン(ラミシール、ノバルティスファーマ)
ラノコナゾール(ピロエース、第一三共ヘルスケア)
<抗菌剤>
サリチル酸(華陀膏・華陀雪華晶、イスクラ産業)
<殺菌剤>
クロルヘキシジン+保湿成分など(オロナインH軟膏、大塚製薬工場)
<硫黄製剤>
イオウ(商品名:アスター軟膏、丹平製薬、サリチル酸も配合)
経口薬
代表的なものとして『テルビナフィン(ラミシール)』と『イトラコナゾール(イトリゾール)』があげられます。どちらの薬も塗り薬ではなく経口薬です。
※()内は代表的な製品名です。
テルビナフィンの場合、1日1錠を6カ月間服用し続けます。
一方、イトラコナゾールの場合は「パルス療法」が行われます。1日2回、4錠ずつを服用。これを1週間続け、次の3週間は服用を休みます。この4週間を1クールとして、3クール実施するのがパルス療法です。パルス療法では治療が3カ月で終了した後も薬効が続いており、6カ月でほぼ治ります。
テルビナフィンには肝機能に問題が生じるケースがあり、イトラコナゾールには飲み合わせに注意すべき薬がたくさんあるため、治療開始前と治療開始後2カ月は月1回の血液検査が必要です。問題のない患者さんのみに薬が処方されます。
2018年には、20年ぶりの経口薬、ホスラブコナゾールの製造販売が承認されました。1日1錠を3カ月間服用します。テルビナフィンやイトラコナゾールについては、食後または食直後に経口投与することが決められていましたが、ホスラブコナゾールの場合、食事に関係なく服用できるのが特徴です。また、既存の薬剤に比べて、副作用や飲み合わせの問題が起こる可能性が低いと考えられています。




コメント